Центр ультразвуковой диагностики плода предлагает будущим мамам амниоцентез для диагностики хромосомных и генетических заболеваний плода
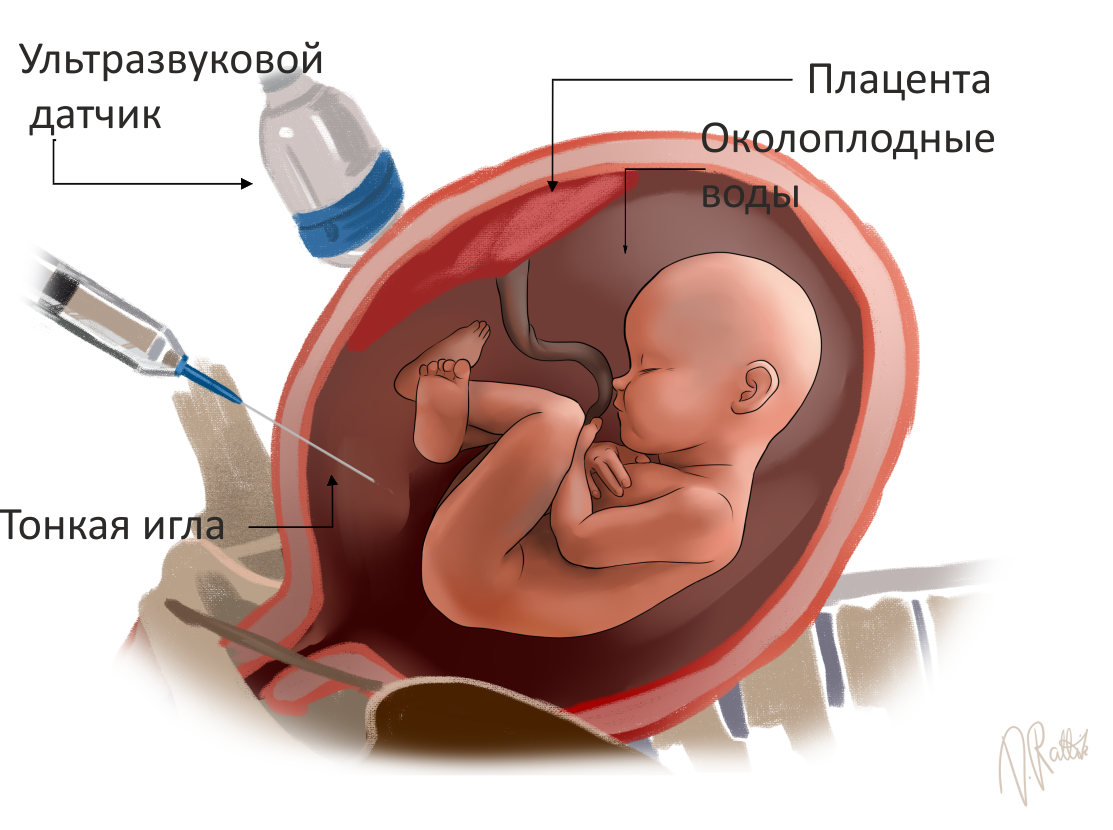
Это инвазивное пренатальное диагностическое исследование, в ходе которого из плодного пузыря отбирают окружающую ребенка околоплодную жидкость. Цель процедуры – выявить у ребенка возможные хромосомные, генетические или метаболические заболевания еще до его рождения.
- Кому амниоцентез будет особенно полезен?
- Какие хромосомные и генные исследования можно провести на основе полученной при исследовании амниотической жидкости?
- Что такое случайные находки, обнаруживаемые при анализе NGS, и почему необходимо запрашивать Ваше согласие, прежде чем о них сообщать?
- Какие дополнительные генетические заболевания можно диагностировать по амниотической жидкости в добавок к обычным хромосомным и генным исследованиям?
- Когда лучше всего приходить на амниоцентез?
- Является ли процедура болезненной?
- Каковы риски амниоцентеза?
- Как проводится амниоцентез?
- На что обратить внимание после амниоцентеза?
- Когда я узнаю свои результаты амниоцентеза?
- Что Вам следует знать перед тем, как идти на амниоцентез?
Кому амниоцентез будет особенно полезен?
Вы можете получить пользу от амниоцентеза, если скринингтесты, проведенные ранее во время беременности, указывают на возможное увеличение риска хромосомного или генетического заболевания или на наличие хромосомного или генетического заболевания у Вас, отца ребенка или Вашего близкого родственника.
В Центр ультразвуковой диагностики плода Вы также можете прийти на амниоцентез и по собственному желанию, чтобы снизить возможные риски рождения ребенка с хромосомным или генетическим заболеванием.
Какие хромосомные и генные исследования можно провести на основе полученной при исследовании амниотической жидкости?
-
Классический хромосомный анализ
- Позволяет определить хромосомные нарушения, видимые под микроскопом, включая изменения числа хромосом (синдром Дауна, синдром Эдвардса, синдром Патау), изменения числа половых хромосом (синдром Тернера, синдром Клайнфельтера, синдром Джейкобс, синдром тройной Х-хромосомы) и триплоидию;
- В отличие от теста Panorama, это исследование дает также дополнительную информацию о структурных патологиях хромосом.
-
Интерфазный FISH-анализ (iFISH)
- Быстрый анализ для выявления наиболее частых трисомий и изменений числа половых хромосом – ответ в течение 48 часов;
- После положительного экспресс-теста рекомендуется подтвердить диагноз классическим кариотипированием.
-
Субмикроскопический хромосомный анализ (анализ КМА)
- Помимо хромосомных болезней, диагностируемых под микроскопом с помощью классического хромосомного анализа, это современный хромосомный анализ выявляет также небольшие изменения в хромосомах – микроделеции (потеря генетического материала), дупликации (добавление генетического материала) и изменения числа копий (CNV) – которые не видны под микроскопом невооруженным глазом, но могут вызывать у детей генетические заболевания, обусловливающие тяжелую инвалидность, связанную с задержкой психического развития и врожденными пороками развития.
- В отличие от теста PanoramaXP, это исследование дает информацию не только о пяти, но и о большинстве микроделеций в хромосомах ребенка.
-
Секвенирование панели генов методом NGS (анализ NGS)
- Дает ответ о мельчайших единицах хромосом – генах. Анализ 6700 генов, включенных в это исследование дает ответ относительно моногенных заболеваний, в том числе наследственно-рецессивных (оба родителя передают ребенку поврежденный ген, заболевает 25% детей) и Х-сцепленных (мать передает болезнь, заболевают сыновья). Эти заболевания зачастую до рождения не выявляются, но проявляются у ребенка после рождения, в течение первых лет жизни.
- Целью анализа является поиск определенно или вероятно связанных с заболеванием вариантов генов, которые вызывают тяжелые генетические заболевания, проявляющиеся в детском возрасте. С согласия родителей дается ответ также относительно вторичных находок, допускающих медицинское вмешательство, который охватывает в настоящее время 73 гена*.
- В ходе анализе рассматривается 25 моногенных заболеваний, выявляемых тестом Vistara, 276 аутосомно-рецессивных и Х-сцепленных заболеваний, выявляемых тестом Horizon, а также 19 метаболических заболеваний, на наличие которых в настоящее время обследуются новорожденные в Эстонии.
- Не дает ответа относительно спинальной мышечной атрофии и синдроме ломкой Х-хромосомы.
Что такое случайные находки, обнаруживаемые при анализе NGS, и почему необходимо запрашивать Ваше согласие, прежде чем о них сообщать?
Целью секвенирования панели генов (NGS-анализа) является выявление у плода генетического заболевания, имеющего определенную связь со здоровьем и качеством жизни ребенка. В дополнение к генным изменениям, связанным с заболеваниями, существует список генных находок, в отношении которых Американская коллегия медицинской генетики и геномики (ACMG) в 2021 году пришла к соглашению, что если у плода присутствуют эти находки, то об этом следует проинформировать и родителей.Это не те генетические находки, при которых семья имеет право прервать беременность, но такие, при которых, будучи информированными, можно что-то предпринять (более пристальное наблюдение за развитием ребенка, профилактика заболеваний, изменение образа жизни). Частота таких случайных находок среди обследованных плодов составляет 2-3%. Наиболее распространенными случайными находками являются риск рака или риск сердечно-сосудистых заболеваний. При сообщении о выявленных случайных находках очень важно проконсультироваться с врачом-генетиком, чтобы оценить необходимость генетического тестирования родителей.
Сообщение о случайных находках дает возможность предотвратить заболевания как ребенка, так и его родителей и обеспечить им более эффективное медицинское обслуживание
Ваше согласие на описание случайных находок необходимо по той причине, что в случае положительной находки Вы сами также можете оказаться носителем данной генетической патологии и узнать об этом может быть психологически трудно: Вам может потребоваться консультация врача-генетика и дополнительное исследование Ваших собственных генов.
-
Случайные находки, оцененные с помощью секвенирования генной панели*
- Семейный аденоматозный полипоз
- Семейный медуллярный рак щитовидной железы
- Наследственный рак молочной железы и яичников
- Синдром наследственной параганглиомы-феохромоцитомы
- Синдром ювенильного полипоза
- Синдром Ли-Фраумена
- Синдром Линча
- Синдром множественных эндокринных опухолей 1 типа
- MUTYH-ассоциированный полипоз
- Нейрофиброматоз 2 типа
- Синдром Пейтца-Егерса
- PTEN-ассоциированный синдром гамартомных опухолей
- Ретинобластома
- Туберозный склероз
- Синдром фон Гиппеля-Линдау
- WT1-ассоциированная опухоль Вильмса
- Аортопатии
- Аритмогенная кардиомиопатия правого желудочка
- Катехоламинергическая полиморфная желудочковая тахикардия
- Дилатационная кардиомиопатия
- Синдром Элерса-Данлоса, сосудистый тип
- Семейная гиперхолестеринемия
- Гипертрофическая кардиомиопатия
- Синдром удлиненного интервала QT 1-го и 2-го типов
- Синдром удлиненного интервала QT
- Дефицит биотинидазы
- Болезнь Фабри
- Дефицит орнитинтранскарбамилазы
- Болезнь Помпе
- Наследственный гемохроматоз
- Наследственные геморрагические телеангиэктазии
- Злокачественная гипертермия
- Диабет взрослого типа у молодых (MODY)
- RPE65-ассоциированная ретинопатия
- Болезнь Вильсона
Читать далее:
Какие дополнительные генетические заболевания можно диагностировать по амниотической жидкости в добавок к обычным хромосомным и генным исследованиям?
-
Диагностика спинальной мышечной атрофии
- Спинальная мышечная атрофия, или СМА – это одно из наиболее распространенных детских генетических заболеваний, приводящих к смерти. Заболеваемость СМА составляет 1 случай на 10 000 человек. Частота заболевания не зависит от пола ребенка.
- СМА – это генетическое заболевание, наследуемое по аутосомно-рецессивному типу. Больной ребенок рождается в том случае, если у него имеется два пораженных гена, вызывающих СМА. Здоровые родители несут по одному вызывающему СМА гену, который они оба передают своему ребенку, и у того в результате развивается СМА.
- Заболевание характеризуется дегенерацией нервных клеток в спинном мозге и, как следствие, слабостью скелетных мышц вместе с их атрофией.
- Наиболее тяжелой формой является СМА 1-го типа, которая начинается внутриутробно или в первые месяцы жизни. Большинство детей с таким диагнозом умирает на первом году жизни.
- При СМА 2-го типа ребенок развивается близко к норме до шестимесячного возраста, после чего развитие замедляется и наблюдается регресс моторных навыков. Первая жалоба родителей заключается в том, что их ребенок так и не начинает ходить. Некоторые дети умирают от нарушений дыхания в детстве, но большинство доживает до взрослого возраста.
- СМА 3-го типа является самым легким и медленнее всего развивающимся из трех типов СМА. Начинается в промежутке от 5 до 15 лет; признаки заболевания – общая мышечная слабость и атрофия мышц.
- Хотя в последние годы в Европе и США было зарегистрировано 3 различных препарата для лечения СМА, клинических исследований их эффективности и долгосрочных последствий немного. С января 2022 года одно из лекарств будет доступно и в Эстонии. Чем раньше начато лечение, тем лучше отдаленные результаты исследований.
-
Диагностика синдрома ломкой X-хромосомы
- Синдром ломкой X-хромосомы, или FXS, является наиболее распространенным моногенным генетическим заболеванием, вызывающим умственную отсталость. Частота FXS составляет 1:7000 у мальчиков и 1:11000 у девочек.
- FXS вызывается дефектным геном FMR1 на Х- хромосомы отвечает за развитие нервных клеток. У девочек две Х-хромосомы, и при поражении одной из них болезнь проявляется в более легкой форме, чем у мальчиков, у которых нет другой здоровой Х-хромосомы.
- Для заболевания характерны типичный внешний вид и задержка психического развития. У мальчиков симптомы выражены более явно, чем у девочек.
- Задержка психического развития у мальчиков встречается в 80% случаях. У мальчиков при заболевании FXS отмечаются крупная голова, выпуклый лоб и подбородок, большие оттопыренные уши и высокое небо. Также наблюдается постпубертатный макроорхизм (увеличение размеров яичек). Кроме того, у мальчиков чаще встречается пролапс митрального клапана и расширение нисходящей аорты. Серьезной проблемой у мальчиков с синдромом FXS являются поведенческие расстройства: часто отмечаются гиперактивность, беспокойство, трудности с концентрацией внимания, робость, трудно устанавливаемый зрительный контакт; помимо всего перечисленного имеют место аутистическое поведение, а также приступы гнева и судороги.
- У девочек задержка психического развития встречается в 35% случаев. Для девочек с синдромом FXS характерны большие оттопыренные уши, длинное и узкое лицо, гипергибкие суставы пальцев, плоскостопие и большая масса тела при рождении. Поведенческие расстройства включают в себя проблемы с вниманием, снижение зрительного контакта, беспокойство; наблюдается заниженная самооценка, гиперактивность, нервные движения, неуместный смех и аплодисменты; также имеет место робость. Больные часто впадают в депрессию.
- В настоящее время лечения от FXS нет, но есть возможность смягчить симптомы. Дети с синдромом FXS при обучении в школе нуждаются в специальной программе, потому что с обычной школьной программой они ни не справляются. В случае нарушений сердечной деятельности может потребоваться хирургическое вмешательство. При судорогах показана противосудорожная терапия. Для снятия агрессии, перепадов настроения и гиперактивности применяются антидепрессанты.
Когда лучше всего приходить на амниоцентез?
Исследования показали, что при проведении амниоцентеза до 16-й недели беременности несколько повышается риск осложнений для плода. Во избежание этого риска в Центр ультразвуковой диагностики плода не проводится исследований околоплодных вод до 16-й недели беременности.
Является ли процедура болезненной?
При амниоцентезе используется специальная тонкая заостренная игла, предназначенная для исследования околоплодных вод, которая без особого сопротивления проходит через покрытия брюшной полости, вызывая лишь минимальную боль. Процедура может показаться некомфортной, но большинство женщин считает ее не более болезненной, чем взятие крови из вены, поэтому предварительной анестезии брюшных покровов не требуется. После процедуры Вы можете чувствовать легкое напряжение в животе, это нормально. Обычно процедура занимает 1-2 минуты.
Каковы риски амниоцентеза?
Амниоцентез является довольно распространенной процедурой, и осложнения возникают редко. Важная информация, получаемая в результате исследования, для большинства женщин значит гораздо больше, чем возможный риск.
Амниоцентез не наносит вреда плоду, но увеличивает риск самопроизвольного аборта на 0,1%. Однако, такое случается в соотношении 1 раз на 1000 процедур. Точная причина выкидыша в этих случаях неизвестна. Более 99,9% беременностей далее проходит без осложнений. Риск выкидыша при многоплодной беременности выше, чем при одноплодной. По данным исследований, дополнительный риск прерывания беременности двойней при амниоцентезе составляет 1%.
Осложнения возникают чаще всего в течение первых 5 дней после процедуры. Поскольку амниоцентез проводится под контролем УЗИ, то нанесение вреда плоду маловероятно.
Для предотвращения инфицирования амниоцентез проводят по стерильной методике: кожу живота перед процедурой тщательно промывают антисептиком, живот накрывают стерильной простыней, ультразвуковой датчик помещают в одноразовый стерильный полиэтиленовый пакет, во время ультразвукового исследования используют стерильный гель и для амниоцентеза используют специальные одноразовые стерильные иглы. Несмотря на это, очень редко могут возникать воспаления, проявляющиеся лихорадкой, сокращениями матки и болями в животе.
Околоплодные воды обычно представляет собой бесцветную или желтоватую жидкость без запаха. Если жидкость окажется коричневого или зеленоватого цвета, ее проверяют на наличие микробов.
Урезус-отрицательных женщин есть риск, что во время амниоцентеза клетки крови резус-положительного плода попадут в кровоток беременной и иммунная система беременной начнет вырабатывать антитела против резус-фактора плода. Эти антитела могут нанести вред плоду, особенно при поздней беременности. Если у Вас резус-отрицательная кровь, Вам сразу после процедуры сделают внутримышечную инъекцию, которая препятствует образованию антител.
Как проводится амниоцентез?
Перед амниоцентезом пациенткам проводят УЗИ для оценки благополучия плода.
Для проведения хромосомных и генных исследований необходимо изучить клетки находящего в утробе ребенка. Ваш ребенок находится в матке в амниотическом мешке, наполненном околоплодной (амниотической) жидкостью. В околоплодных водах находятся содержащие хромосомы клетки, отслоившиеся с кожи, из дыхательных путей и мочевыделительной системы плода. Для исследования этих клеток через Вашу брюшную стенку тонкой иглой под контролем УЗИ берут 20 мл амниотической жидкости. Такое количество жидкости при данном сроке беременности не является необходимым для плода и восстанавливается уже в течение нескольких часов. Амниотическую жидкость помещают в стерильную пробирку и в специальном контейнере отправляют курьером в лаборатории Клиники генетики и персональной медицины Клиникума Тартуского университета. Клетки, полученные из амниотической жидкости, выращивают в специальном питательном растворе в течение одной-двух недель, после чего размножившиеся клетки можно исследовать под микроскопом или в специальных автоматических генных анализаторах.
После отбора амниотической жидкости иглу извлекают из полости матки и повторно проверяют благополучие плода при помощи УЗИ.
Если плодные оболочки не соединились со стенкой матки, амниоцентез не будет выполняться и Вам будет предложено повторить процедуру через 7 дней.
На что обратить внимание после амниоцентеза?
После процедуры Вы можете вернуться к своей обычной повседневной деятельности. Место пункции, возможно, будет ощущаться в течение следующих нескольких дней. При сокращениях матки и болях внизу живота можно при необходимости принять внутрь таблетку парацетамола. В течение 24 часов после процедуры рекомендуется избегать тяжелых физических нагрузок.
Если после амниоцентеза Вы испытываете сильную боль в животе или спине, которая не снимается обезболивающими, у Вас отмечаются кровотечение, повышенное количество водянистых или необычных выделений из влагалища или лихорадка выше 38°C, Вам следует немедленно обратиться к дежурному гинекологу отделения приема рожениц ближайшей женской клиники. Осложнения могут быть связаны с амниоцентезом, если они возникнут в течение трех недель после процедуры. Все осложнения требуют госпитализации. В большинстве случаев осложнения эффективно лечатся.
Когда я узнаю свои результаты амниоцентеза?
Получение результата амниоцентеза зависит от желаемого анализа хромосомных или генетических заболеваний.
- Результат анализа iFISH приходит через 48 часов после процедуры.
- Результат классического хромосомного анализа приходит через 17 дней после процедуры.
- Результаты анализов KMA и NGS приходят через 35 дней после процедуры.
- Для получения результата анализа на спинальную мышечную атрофию требуется 14 дней.
- Для получения результата анализа на синдром ломкой X-хромосомы требуется 21 день.
Стандартное уведомление о результате Вы получите прямо из лаборатории генетики, откуда Вам позвонят по указанному Вами номеру, а через несколько дней ответ будет отправлен на Портал пациентов и в зашифрованном виде также на Ваш адрес электронной почты. Анализ амниотической жидкости даст Вам информацию о наличии тех заболеваний, в отношении которых проводилось тестирование. Если результаты исследования покажут наличие у плода хромосомного или генетического заболевания, с Вами свяжется врач-генетик и назначит консультацию, в ходе которой разъяснит результат исследования и дальнейший прогноз для жизни и здоровья Вашего ребенка.
Отсутствующая или избыточная хромосома, отсутствующие или избыточные гены или патологические изменения на уровне одного гена вызывают аномалии в развитии ребенка, приводящие к рождению больного ребенка. В большинстве случаев дети с хромосомными и генетическими заболеваниями имеют также глубокие умственные и физические недостатки. Хромосомные заболевания и большинство генетических заболеваний неизлечимы.
Согласно эстонскому законодательству, прерывание беременности по медицинским показаниям разрешено до 21 недели и 6 дней беременности.
Что Вам следует знать перед тем, как идти на амниоцентез?
Перед приходом на исследование просим Вас опорожнить мочевой пузырь, снять пирсинг в пупке, если он имеется, утром в день процедуры не брить живот и вымыть все тело.
